Tijdige herkenning is bij sepsis van (levens)belang
Sepsis wordt ook wel een ‘sluipmoordenaar’ genoemd. Het kan in het begin soms lijken op een (erge) griep. Ook is de ene sepsis de andere niet; de manier waarop sepsis zich presenteert kan van patiënt tot patiënt verschillen. Zelfs voor de best getrainde artsen kan het dus nog lastig zijn om zeker te weten of iemand een sepsis heeft. Bloedtesten die ondubbelzinnig aantonen: dit is met zekerheid een sepsis, zijn er helaas nog niet. Wat echter belangrijker is, is de vraag:
‘Zou het een sepsis kúnnen zijn?’
(zie ook de afbeelding van de Sepsis Trust in de UK: ‘Could it be sepsis?’)
Als een (huis)arts of zorgverlener in het ziekenhuis déze vraag altijd bij zich draagt, zal sepsis in ieder geval ‘in het vizier zijn’ en niet zomaar uitgesloten kunnen worden. Deze vraag is dan ook niet voor niets opgenomen in de Nederlandse Sepsis Richtlijn die in sept. 2022 is gepubliceerd. Hierin staat letterlijk: ‘Gebruik hierbij de signaalvraag: Kan dit een sepsis zijn?’.
Jack kreeg te maken met een medisch incident waardoor zijn vrouw kwam te overlijden aan een sepsis
Gelukkig treft het slechts een minderheid, maar iedere patiënt of naaste die het treft is er 1 teveel. Zeker als je je zorgen hebt geuit en daar niet naar geluisterd is en de afloop ook nog fataal is, is dat schrijnend en voor de nabestaanden enorm zwaar om te dragen. En het rapport van de Zorg-monitor laat zien dat verdere verbetering nodig is. Zie hier de uitspraak inzake het overlijden van Jack’s echtgenote; u vindt bij de link zowel de samenvatting als de gehele uitspraak. De huisarts waar Jack en zijn vrouw mee te maken hadden, kreeg hiervoor een waarschuwing. Jack krijgt zijn vrouw hier niet mee terug…..maar hij hoopt dat de uitspraak van de tuchtrechter anderen hiervoor mag behoeden.
Aan de vraag: ‘Zou het een sepsis kunnen zijn?’ gaat al iets vooraf en dat is het goed ‘monitoren’ van de patiënt wat betreft zijn vitale functies, hiervoor bestaan de MEWS en de NEWS score. Deze scores zijn bedoeld om de ‘vitaal bedreigde patiënt’ op tijd te herkennen. Een onderzoek van Loots (UMC Utrecht) laat zien hoe een simpel score-model de herkenning door de huisarts zou kunnen verbeteren (gepubliceerd in Medisch Contact in 26-4-2022). Dat is de eerste stap.
Soms is van een patiënt niet bekend dat hij of zij een infectie onder de leden heeft. Toch moet ook dán een sepsis niet bij voorbaat uitgesloten worden. Zeker als de patiënt minder goed reageert/verward is, een dalende bloeddruk heeft, een snelle hartslag of ademhaling heeft kunnen dit de eerste signalen van een sepsis zijn, terwijl koorts misschien nog ontbreekt. Terwijl via onderzoeken de oorzaak achterhaald zal moeten worden, zal sepsis dus ook dan nog niet uitgesloten kunnen worden. Sepsis gaat nl. gepaard met (beginnend) orgaan-falen, waarbij bij ouderen de signalen van orgaan-falen soms de ‘infectie-signalen’ vooruit gaan.
Daarbij is ook belangrijk vast te stellen: gaat de patiënt snel achteruit? Is hij/zij net geopereerd? Ook dat zijn feiten die er toe doen.
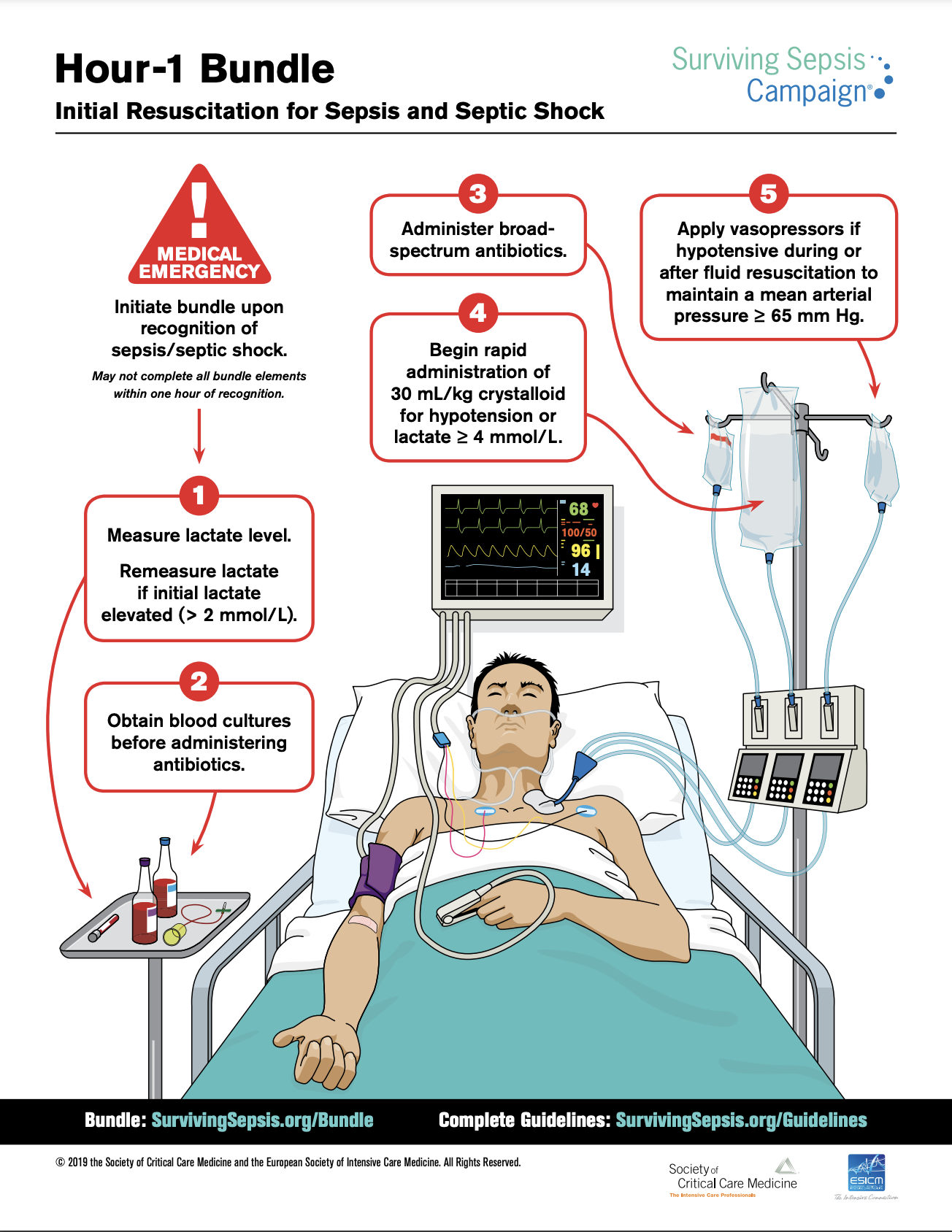
Als van de patiënt bekend is dat er sprake is van een infectie (of een sterk vermoeden daarvan) en de vitale functies een afwijkende score laten zien, zou dat al een ‘rode vlag’ moeten betekenen: sterke alertheid en groot risico op sepsis. Vervolgens is het belangrijk dat er een duidelijk protocol ligt, dat ook echt gevolgd wordt. De Surviving Sepsis Campaign (die ook in Nederland aandacht heeft gekregen) heeft een duidelijk protocol opgesteld dat bedoeld is om zo snel en effectief mogelijk te handelen wanneer er sprake is van een (dreigende) sepsis. Eén van de belangrijke aspecten bij sepsis is namelijk: snelheid. Die is doorslaggevend. Sepsis is een medische noodsituatie.
Sinds 2019 controleert de IGJ (Inspectie Gezondheidszorg en Jeugd) ook op het voorkomen van sepsis. Ziekenhuizen worden geacht extra maatregelen te treffen om sepsis tijdig te herkennen en goed te behandelen. De Inspectie Gezondheid en Jeugd heeft hier indicatoren voor vastgesteld. Zie vanaf pagina 99 in dit document. Er zijn 3 categorieën indicatoren:
1) Indicator Vroegtijdig signaleringssysteem voor dreigende sepsis
2) Indicator Aanwezigheid structurele multidisciplinaire evaluatiecyclus sepsis
3) Indicator Scholing in vroegtijdige herkenning van sepsis
Toch gaat het nogal eens mis. De ‘worried sign’
We hebben het hier niet over de keren dat een patiënt ondanks tijdige behandeling op de Spoed Eisende Hulp, alsnog verslechtert. Dat komt helaas ook voor, omdat het nare en verraderlijke van sepsis is, dat de ‘waterval van reacties’ in het lichaam soms moeilijk of niet meer te keren is. Dit kan ook met onderliggende aandoeningen van de patiënt te maken hebben en met de individuele reactie van het lichaam waarbij genetische factoren ook een belangrijke rol spelen.
Echter, regelmatig bereiken Sepsis en daarna verhalen waaruit blijkt dat met de mogelijkheid van een sepsis helemaal geen rekening is gehouden en/of dat de zorgen van een patiënt of familielid niet serieus werden genomen. Dit illustreert hoe belangrijk het is dat de zgn. ‘worried sign’ echt een plek verdient in de benadering van sepsis. Als een patiënt of een naaste een ‘niet pluis-gevoel’ heeft, is dat een heel belangrijk signaal. Zie ook het artikel op de website van Nursing. Lees ook over de ‘Dutch-Early-Nurse-Worry-Indicator-Score’ (DENWIS) waarmee verpleegkundigen hun ‘niet-pluis-gevoel’ kunnen scoren, zie hier een prachtige presentatie over dit onderwerp. Daarnaast zijn blijvende goede educatie en scholing van essentieel belang.
Als een sepsis over het hoofd wordt gezien en/of protocols niet zijn gevolgd, kan er sprake zijn van een medisch incident. Het kan bijv. gebeuren dat iemand pijn heeft ontwikkeld na een ingreep, en dat die is afgedaan als ‘horend bij de nawerking van de ingreep’ waarna andere signalen onvoldoende zijn opgepakt. Het kan ook zijn dat het ongeruste gevoel van een patiënt of naaste te makkelijk is weggewoven of dat controles die regelmatig hadden moeten plaatsvinden niet zijn herhaald.
En juist bij sepsis speelt tijd een sleutelrol en kan vertraging een snelle verergering van de klachten betekenen. Het Fonds Slachtofferhulp heeft een tijd geleden een pilot uitgevoerd waarbij patiënten na een medisch incident een ‘case-manager’ toegewezen kregen. Aan dit project deden meerdere ziekenhuizen mee. Wellicht kan dit in de toekomst in alle ziekenhuizen ingevoerd gaan worden. Als sepsis-patiënt of naaste is het herstel van sepsis al een hele grote opgave op zichzelf. Het verdriet, de frustratie van schade door een calamiteit en het aankaarten daarvan kosten dan enorm veel extra energie. Een case-manager kan daarin voor een deel’ontzorgen’.
Rapport Potentieel vermijdbare sterfte in ziekenhuizen
Nadat de potentieel vermijdbare sterfte in ziekenhuizen aanvankelijk was gedaald, mede door invoering van het Veiligheids Management Systeem, bleek die in 2019 gelijk gebleven te zijn t.o.v. 2015/2016. “Extra inspanningen zijn nodig om de patiëntveiligheid in ziekenhuizen nog verder te verbeteren” aldus het onderzoeksverslag van het Nivel en Amsterdam Public Health Research Institute. Uit de vijfde meting van de Monitor Zorggerelateerde schade blijkt dat in één jaar 3,1% van de in het ziekenhuis overleden patiënten te maken heeft gekregen met potentieel vermijdbare sterfte. Dit betekent dat patiënten mede zijn overleden omdat iets in de behandeling of het zorgproces niet goed is gegaan. Zie ook de website van het Nivel, inclusief een verhelderende video over het begrip ‘zorggerelateerde schade en sterfte’ (de moeite van het kijken waard).
Het rapport is te vinden bij deze link. Uit het in maart 2022 gepubliceerde onderzoeksrapport naar Zorg gerelateerde schade 2019, door NIVEL en APH, komt naar voren dat bij de onderzochte dossiers van overleden patiënten (in de deelnemende ziekenhuizen in 2019) waarbij ‘zorg gerelateerde schade’ werd vastgesteld, in een kleine 20% van de gevallen sprake was van infectie of sepsis (zie pagina 33/34). Op pagina 60 van het rapport is een voorbeeld te vinden van een darmperforatie bij een ingreep; dit valt onder ‘potentieel vermijdbare schade waarbij medische technologie een rol speelde’. Dit is toegenomen t.o.v. de vorige meting. Wel is bijv. de screening bij kwetsbare ouderen verbeterd.
Informatie en/of ondersteuning
Zie voor andere verhalen, gebundeld door het Nivel, ook deze brochure ‘Als het misgaat’. Wilt u zich oriënteren op het wel of niet indienen van een klacht?
- Zie bij Zorgklacht.nl een zeer nuttige website met goede uitleg over verschillende stappen die u kunt nemen en wat daaraan vast zit; dit is waardevol om uw afwegingen goed te kunnen maken.
- Daarnaast is er de informatieve website ‘Slachtofferwijzer’: ‘Wat te doen na een medische fout?’
- Voor informatie over de vraag: ‘Waar kan ik terecht met een klacht over een arts of zorginstelling?’ zie ook deze link.
- Hebt u behoefte aan een luisterend oor, dan kunt u ten allen tijde ook contact opnemen met Sepsis en daarna.